2022-09-22 来源 : 基因药物汇 ,作者医学部Erica
在世界卫生组织所讲述的,关于癌症的重要事实当中指出,癌症是全球第二大死因,近六分之一的死亡由癌症造成。
每5个人当中,就有一个人会在一生的某个阶段罹患癌症(基于世界卫生组织的统计数据推衍)。这种曾经一个人一辈子都听不到几次的“罕见病”,正悄然入侵着我们的生活,爬上社交网络热搜,或潜入街头巷尾的闲聊之中——
“你知道吗,6号楼的老余,前两天刚去做了个手术,切掉了肺上一个瘤子!”
人类到底为什么会罹患癌症?
癌症是罕见的吗?癌细胞是危险的吗?
一个癌细胞,究竟是怎样发展成癌症的?
癌症的风险因素很多:遗传、肥胖、酒精和烟草、缺乏运动、病毒感染、环境污染、反复的炎症等等。所有的这一切因素作用在人体上,导致了一个结局——某些健康细胞的后代,病了。
原本健康的细胞,由于一些内在或外来的伤害,或者仅仅是由于过程当中难以避免的错误,在分裂分化出子代细胞的时候,“生”出了癌细胞。
而癌细胞又会“记住”这些错误并将其传递下去,它们的后代,极大可能也都是癌细胞。
一个很多人可能都没有关注过的事实:每一天,每个人的体内,都在产生着癌细胞。
每个人体内都有癌细胞!
包括皮肤、粘膜、血液等等,人体每时每刻都在“更新”。而细胞的“更新”,或者说产生一个新的细胞,就必然会伴随着DNA的复制、遗传信息的传递。
但DNA复制是难免出错的。人每天新产生超过100亿个新的细胞,不可避免地会产生一定比例的错误细胞。其中一部分错误的细胞死亡了,也有一部分错误的细胞获得了无限的生命与无限复制的能力,也就是变成了“癌细胞”。这些癌细胞的数量大概是每天1~20个。
错误是难以避免的,很正常。就像你抄写一份文件,长达100亿字,那么抄错几个字是完全有可能的。
本癌细胞诞生了!
这时候你可能就要问了:
每天才产生20个癌细胞,这有什么好怕的?
但事实真的是这样吗?
当然了,并不是每一个癌细胞都能最终成长为病灶,大部分(也就是20%患癌者以外的80%)的人,在这一生当中都不会罹患癌症。
能做到这一点,我们体内有一群重要的“大功臣”——免疫细胞。
我们正在完成日常的巡逻。这里是血管,我们正搭乘血液前往每一个可以达到的人体部位。
那边的细胞,站住!你看起来很可疑!
可恶……来的竟然是它!出师不利啊!
#1
树突细胞
树突状细胞又称树突细胞,即dendritic cell(DC)。这是一种哺乳动物特有的免疫细胞,能够调节先天免疫和后天免疫反应。树突细胞最重要的功能,是将处理过的抗原呈递给T细胞,因此属于一种抗原呈递细胞。
它的功能有多重要呢?可以这样说,如果没有树突细胞的帮助,T细胞既不知道自己该去杀什么细胞,也不知道该去哪里找要杀的细胞。树突细胞就像是人体免疫系统的“哨兵”,发现包括癌细胞在内的病原体;同时它也像是人体免疫系统的“向导”,将“进攻力量”引导向病原体存在的位置。
#2
T细胞
T淋巴细胞是人体免疫系统当中最重要的“进攻力量”,在其它免疫细胞的辅助之下,T细胞对于各类病原体都有非常强大的识别与杀伤能力。
这一次来的竟然是DC和T细胞这两个家伙!
DC这个家伙眼尖得很,我身上和健康细胞不一样的地方都会被它发现,然后给T细胞打小报告,带着一大群T细胞来围堵我。可我现在力量还非常单薄,没法反抗它们,只能先降低抗原表达,假装自己是一个健康的细胞了。
要对付这群围上来的T细胞,我可以加强一些能够抑制它们活力的信号,让这群恪守规矩的家伙以为我是个健康细胞。计划完美!
查看不到异常信号,按理来说这应该是健康细胞。不过还是需要仔细查看一下……等一下,为什么我感觉这么虚弱?
哈哈!我细胞膜上的PD-L1和T细胞膜上的PD-1结合之后,它就无法被活化、打不到我了!逃过一劫!
PD-L1位于体细胞(包括癌细胞与健康细胞)的表面,PD-1位于T细胞的表面。这两者是一对“配体”,相互结合的时候,会向T细胞传递出一个“不要杀我”的信号。
对于健康细胞来说,这是一种避免T细胞“误杀”的保护机制;但是有一部分癌细胞会大量表达PD-L1,就像是违法犯罪分子一样,借用这种原本对于人体有益的机制来逃避T细胞的追杀。
PD-1抑制剂和PD-L1抑制剂正是针对癌细胞的这一免疫逃逸机制,反过来协助免疫细胞杀死癌细胞的。不论是抑制PD-1还是PD-L1,只要阻断了这两者之间的结合,就能够“解放”免疫细胞的“战斗力”,恢复对癌细胞的杀伤能力了!
但面对无比狡猾的癌细胞的时候,T细胞却显得有些“力有不逮”。癌细胞擅长“逃避”T细胞的杀伤,会通过各种各样的渠道抑制T细胞的功能。
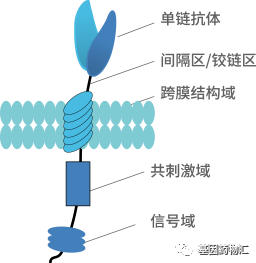
基于这样的需求,一种经过人工修饰的、杀癌能力比较强的新型细胞,CAR-T细胞诞生了。
CAR-T细胞疗法的名声,在新兴的免疫治疗领域可以说是非常的响亮,作为细胞免疫的代表之一而受到广泛的重视。
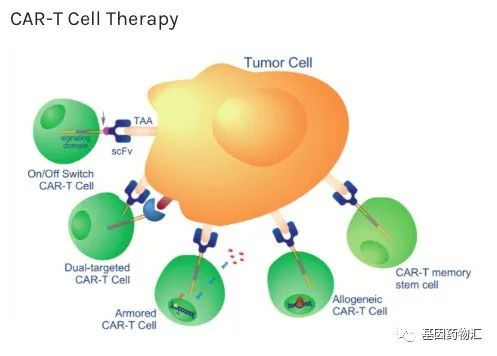
通常情况下,CAR-T细胞疗法的流程从提取患者自身免疫T细胞开始。通过分离患者自体免疫T细胞,并在体外对这些细胞进行基因改造,为它们装备能够识别癌细胞表面特定抗原的嵌合抗原受体(CAR),能够将这些抗癌能力普通的免疫细胞,改造成抗癌能力更加强大的CAR-T细胞。
随后,在实验室中将这些接受了改造的CAR-T细胞大量扩增,再输注回患者体内。回到患者体内之后,这些特殊的T细胞就如同装备了新“武器”的军队,如虎添翼,能够对细胞进行更加有效的杀伤。
这样的特点与优势,使CAR-T细胞疗法成为了癌症治疗的一个全新的突破点、热点,获得了越来越多的认可,在更多的适应症上得到了应用。
目前已经有多款CAR-T疗法获得批准上市,进行临床应用。还有大量的CAR-T疗法正处于临床试验的阶段,正在招募患者。如果大家希望尝试这类细胞免疫治疗方案,可以咨询基因药物汇(400-686-1602)匹配临床试验项目。
#3
NK细胞
NK细胞的全称是自然杀伤细胞,也就是Natural Killer cell。这是一种存在于人体的免疫细胞,主要在体液免疫的过程中发挥作用——换句话说,这是一种不需要预先“致敏”,直接就能发挥杀死癌细胞或病毒等其它病原体的,具有非特异性杀伤能力的免疫细胞。
NK细胞的功能正如它的名字所描述,“自然”与“杀伤”。
“杀伤”代表了其对于癌细胞(以及其它病原体)的作用效果,“自然”则是指,NK细胞杀伤癌细胞的效果,并不依赖其它的免疫细胞(比如B细胞)来呈递抗原——这是一种非常独立的,能够自己发现癌细胞、自己攻击癌细胞的免疫细胞。
除了独立自主,NK细胞还特别“乐于助人”。通过NK细胞杀死癌细胞并释放抗原,B细胞可以产生更多有针对性的抗体,进而激活更多的T细胞,更好地消除癌细胞。
总而言之,NK细胞在抗癌的过程当中就像是一个“前哨”,可以与癌细胞战斗,也会将癌细胞的信息传给其它的“战士”,号召大家共同抗癌。
但NK细胞最大的问题就是数量太少。与T细胞等相比,人体内自身拥有的NK细胞能够组织起的杀伤力量还是有些不足。
不过随着细胞疗法的研究与发展,NK细胞疗法的新进展越来越多,在国际上也受到了更多的认可。许多基于NK细胞的新疗法走入临床之中,在包括白血病、食管癌等在内的多类癌症的治疗中,获得了FDA授予的各类称号。
一个狡猾的癌细胞逃过了免疫细胞的“追捕”,
开始了它在人体内的苟且偷生。
从这样一个癌细胞,变成真正的癌症,
需要多长的时间?
大约100万个癌细胞聚集在一起能够形成1毫米直径的病灶,大约10亿个癌细胞聚集在一起能够形成1厘米直径的病灶。当然,这个数据可能因为癌症的类型、细胞的大小而有所差异。
这个数字可太大了——换句话说,如果让1个癌细胞肆无忌惮地分裂增殖,那也需要几年、十几年甚至几十年的时间,才能变成一个可以被探查到的病灶。
但假设每个癌细胞每天分裂一次,那么从1毫米直径病灶的100万个癌细胞——仅仅从数字上来计算的话——发展到200万个癌细胞,只需要一次分裂。
再下一次分裂,如果仍然毫无限制,那么患者体内就会存在400万个癌细胞。再再下一次分裂,800万个癌细胞,就成为2毫米直径的病灶了!
所以癌症从来都不是突然发生的。癌细胞很可能一直都藏在人体内的某个地方,慢慢慢慢地积攒力量,就像绷紧的弹簧一样,在某一刻突然爆发。
阻止100万变成200万癌细胞很难,但是阻止1变成100万癌细胞,是完全有可能做到的!只要大家做好早期筛查,“将癌症扼杀在摇篮里”,就能用最小的代价,更早地清除癌细胞、避免癌症。
哈哈,现在的我已经不是一个细胞在战斗了!
除了伪装和逃避追捕这些小手段以外,我终于可以圈地为王、主动向免疫细胞下手了!
癌细胞会分泌很多抑制分子,例如具有免疫抑制作用的TGF-β和IL-10等,用来抑制免疫细胞的效果。聚集成为病灶之后,癌细胞会将周围的内环境“同化”成为一种适合癌细胞生长、却不适合免疫细胞和健康细胞生活的特殊环境。
为了我和我的同类能更好地生存,我要在这个地方建设血管,把健康细胞的养分抢到我的嘴边来。同时还要分泌大量能够抑制免疫细胞活性的物质,让免疫细胞进入这片环境之后如入泥沼、举步维艰。
什么,还有少量的免疫细胞还能进入这里?呵呵,它们的数量,在我的癌细胞大军当中,这些免疫细胞根本不成气候!
可恶的癌细胞,竟然也知道粮草先行!如果这个时候有抗血管生成抑制剂的帮助,我们就能阻止它们建设新的血管、让病灶生长得更慢了吧。
我们当中有少数的强力细胞肿瘤浸润淋巴细胞(TILs)已经前进到了病灶之中,但它们的数量还是太少了,如果有人能够帮助它们扩增数量,相信我们就能对癌细胞组织起更加强力的进攻了吧!
抗血管生成抑制剂是靶向治疗药物当中的一种,通过抑制VEGF/VEGFR等靶点,来阻止新血管的生成。正常情况下人体内自然生成的新生血管并不多,因此正在增殖生长的癌细胞与肿瘤病灶将成为“首当其中”的目标,首先被断了“粮草”。
肿瘤浸润淋巴细胞(TILs)疗法是细胞免疫疗法当中一个新兴的种类,需要提取那部分能够深入肿瘤病灶的、更加强大的T细胞与自然杀伤(NK)细胞,并进行体外扩增,再回输入患者体内。与常规的T细胞疗法相比,这种细胞疗法采用的细胞将更富有攻击力、更能够识别癌细胞。
我们已经知道了,免疫功能有如此重要的意义,
那么,在有需要的时候,
又该如何增强自己的免疫功能呢?
正所谓“敌人的敌人,就是朋友”,想要杀死癌细胞、对抗癌症,我们最应该依靠的,正是这些被癌细胞视为“天敌”的免疫细胞——也就是说,对于免疫功能失衡的癌症患者以及部分高危人群来说,增强免疫力是一件至关重要的事情。
对于普通人来说,大部分情况下,饮食、运动、休息就是调整免疫功能的最好手段。可一旦出现严重的症状表现,或者是通过检测发现免疫力出现了严重的异常,这时患者就需要接受积极的治疗,尽快帮助我们的免疫力恢复了。
通常情况下,临床医生会建议患者注射胸腺肽类药物或干扰素等,也可能建议患者接受能够恢复免疫识别功能和免疫杀伤功能的免疫细胞回输治疗等。
#1
免疫调节剂
免疫调节剂属于非特异性免疫疗法,有助于免疫系统对抗细菌,病毒及癌细胞,包括胸腺肽,干扰素及白细胞介素等。需要提升免疫的人群会注射免疫调节剂,比如在赴前线抗击疫情的医护人员都注射了胸腺肽来提升免疫力;临床医生会放化疗之后同时给予胸腺肽或干扰素,白细胞介素等免疫调节剂来增强癌症患者的免疫力。胸腺肽是临床最常用的提升免疫的调节剂之一。
胸腺肽是胸腺产生的一种多肽蛋白,平衡和调节免疫功能,是一种与机体的细胞免疫有密切关系的多肽蛋白。机体的免疫系统具有监视和杀灭病变细胞和清除体内衰老死亡细胞的作用,即是“免疫监视”也是“免疫自稳”功能。
人到成年后,胸腺达到最大而后胸腺逐渐萎缩,人体机能也开始下降,胸腺肽分泌开始减少或缺失,人体第一道免疫防护城墙渐渐失守,各种疾病也随之而来,此时为提高免疫功能减弱的机体,补充胸腺肽是必须的。
#2
过继性细胞回输
过继性免疫细胞治疗技术是通过采集人体自身免疫细胞,经过体外培养,使其数量扩增成千倍增多,靶向性杀伤功能增强,然后再回输到患者体内, 从而来杀灭血液及组织中的病原体、癌细胞、突变的细胞。如免疫细胞NK、DC、T细胞的临床辅助治疗已经过了大量的临床研究。
版权声明:本网站所有注明来源“医微客”的文字、图片和音视频资料,版权均属于医微客所有,非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源:”医微客”。本网所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,转载仅作观点分享,版权归原作者所有。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。 本站拥有对此声明的最终解释权。





发表评论
注册或登后即可发表评论
登录注册
全部评论(0)