2020-05-29 来源 : VIP说
卵巢癌的发病率和死亡率在我国女性肿瘤中排第11位。我国2015年新发卵巢癌患者5.2万人,死亡2.25万人。虽然患病人数不多,但由于卵巢癌起病隐匿不易早期发现,70%的患者确诊时已经是中晚期,5年生存率仅40%。
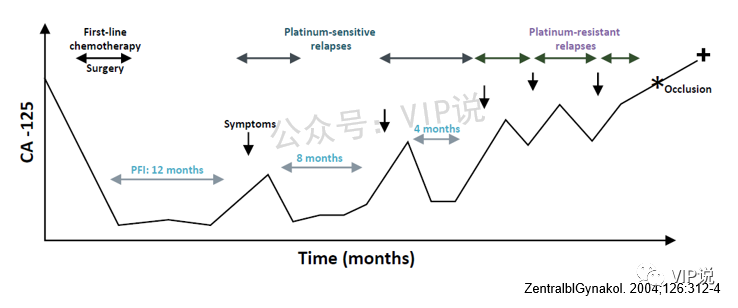
50-90%的晚期卵巢癌患者在5年内会复发,患者通常会经历多次复发,每次复发后的无化疗间期缩短,最终成为铂耐药或铂抵抗。
临床拟评估为中晚期的初治患者及部分复发患者应接受肿瘤细胞减灭术,尽最大努力切除原发灶及一切转移灶。即使不能完全切除病灶,手术也可降低肿瘤负荷,提高化疗的疗效,改善预后。
卵巢癌一线标准治疗是以铂类为基础的化疗,最常用TC方案(卡铂/紫杉醇)。之后,根据患者对铂治疗的反应和复发时间来确定后续的治疗:若患者停止铂类化疗≥6个月后复发,称为铂敏感复发,后续可继续使用含铂化疗;若患者停止铂类化疗6个月内复发或对化疗无反应,称为铂耐药复发,后续采用非铂化疗,如脂质体多柔比星(PLD)、吉西他滨等。化疗的疗效并不理想,使得卵巢癌的5年生存率在2000-2014年间一直停留在40%。
贝伐珠单抗
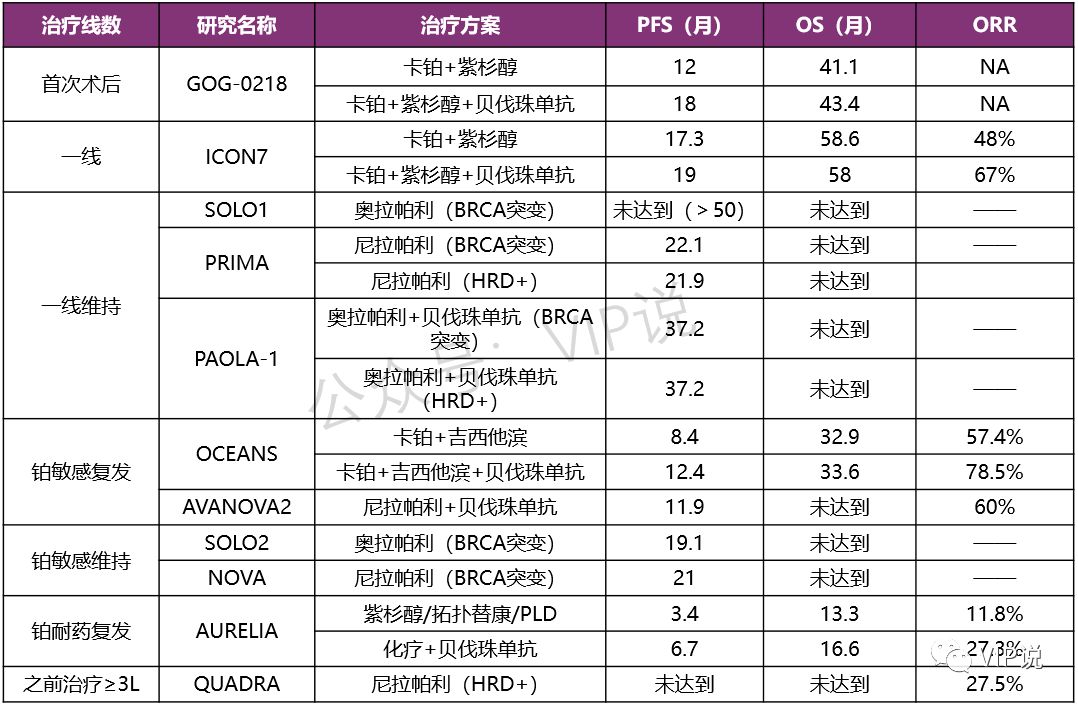
从2011年GOG-0218研究开始,贝伐珠单抗治疗卵巢癌的探索一直在继续。GOG-0218、GOG-0213、ICON7、OCEANS、AURELIA、MITO16B……其III期研究覆盖了首次术后、一线、铂敏感复发、铂耐药复发等几乎所有中晚期患者。FDA也已经批准了贝伐珠单抗治疗首次术后、铂敏感复发和铂耐药复发上皮性卵巢癌的适应症。
然而,贝伐珠单抗在中国卵巢癌患者中并未普遍应用,很大原因是由于价格高昂,且在中国没有卵巢癌适应症;此外,很多人认为研究中贝伐珠单抗PFS获益仅3-4个月,且在某些一线和铂敏感复发患者,PFS获益并未转化为OS获益,“性价比太低”。
但由于循证证据丰富且疗效不受BRCA基因型和HRD(同源重组修复缺陷)状态影响,加之适应症将很快在中国获批,贝伐珠单抗仍具有广阔的应用前景。
PARP抑制剂
2019年底,尼拉帕利在中国上市,成为了继奥拉帕利之后第二个国内上市的PARP抑制剂。由于卵巢癌长期缺乏特效药,PARP抑制剂一出现便引发了极大关注。
其用于BRCA突变患者,铂敏感复发维持治疗的PFS轻松超过20个月,一线维持治疗PFS有望超过50个月,所有研究的OS至今尚未达到。不仅如此,PARP抑制剂已开始从维持治疗前移至治疗层面,AVANOVA2研究和QUADRA研究显示PARP抑制剂单药或联合贝伐珠单抗治疗的疗效肯定,日后有望代替化疗。
然而,BRCA1/2突变型患者仅占所有患者的10-20%,BRCA野生型或无HRD(同源重组修复缺陷)患者使用PARP抑制剂虽也有获益,但获益大大减弱:以NOVA研究为例,尼拉帕利维持治疗BRCA突变的铂敏感复发患者的PFS为21个月,BRCA未突变患者PFS仅为9.3个月。
部分卵巢癌经典研究结果汇总
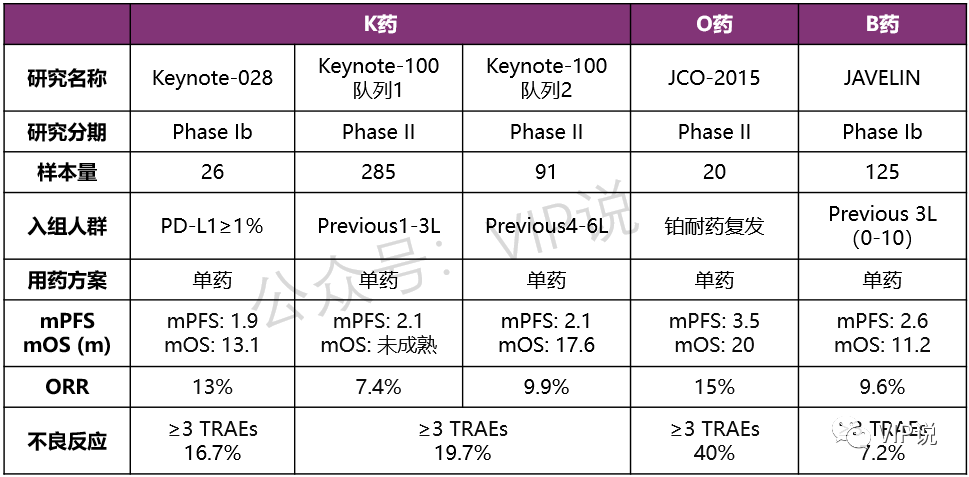
目前发表的PD-1/PD-L1抑制剂单药治疗研究有4项。经典研究KEYNOTE-028卵巢癌队列纳入26例晚期卵巢癌患者,近90%为两次以上标准治疗失败的患者,所有患者PD-L1≥1%。Pembrolizumab单药治疗的ORR为13%,PFS为1.9个月,OS为13.1个月。
紧接着发布的是KEYNOTE-100研究,此研究分为两个队列:队列A为接受≤两线化疗复发并且无铂/无化疗间隔(PFI/TFI)≥3-12月的患者,队列B组接受3-5线前期化疗,PFI/TFI≥3 月的患者。两个队列的PFS均为2.1个月,队列B的OS为17.6个月,队列A的OS仍未达到。
2015年发表在JCO的一篇II期研究纳入20例铂耐药复发患者,评估Nivolumab单药治疗的疗效。此研究的PFS为3.5个月,OS达到了20个月,是迄今发表的免疫单药治疗卵巢癌的研究中PFS和OS最长的研究。总体来看,PD-1/PD-L1抑制剂单药治疗的疗效有限。
免疫单药用于复发卵巢癌研究汇总
更多研究在探索PD-1/PD-L1抑制剂联合其他药物的疗效。这些药物包括PARP抑制剂、化疗、抗血管药物及CTLA-4抑制剂等。目前多数研究正在进行中,仅有初步数据公布。
1. 联合PRAP抑制剂
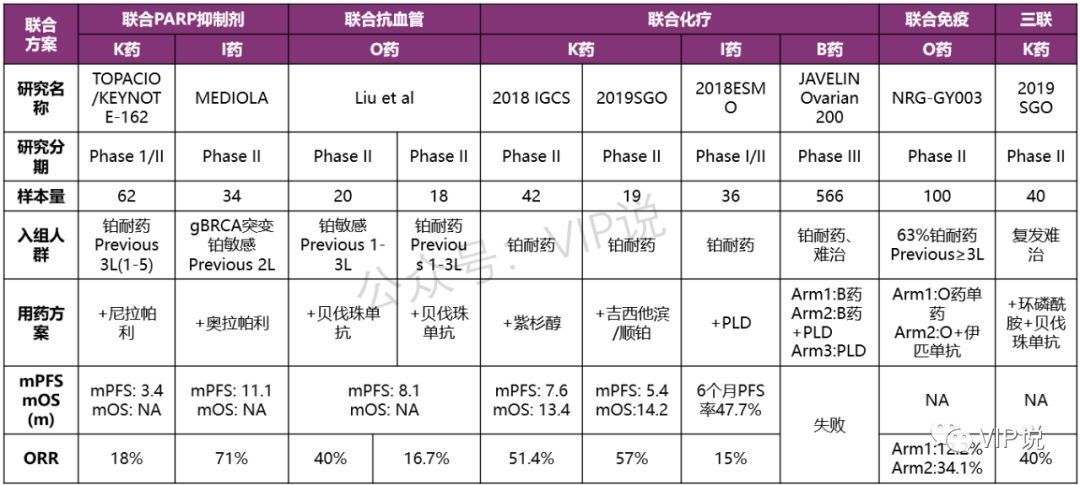
PD-1/PD-L1抑制剂联合PARP抑制剂治疗的研究有Keynote162和MEDIOLA研究,前者纳入铂耐药复发患者,未区分基因型,治疗方案是Pembrolizumab+尼拉帕利;后者纳入铂敏感复发患者,仅入选gBRCA(胚系BRCA)突变患者,治疗方案是Durvalumab +奥拉帕利。Keynote162结果显示PFS仅有3.4个月,与AURELIA研究中单纯化疗组相当;MEDIOLA研究中ORR达到了71%,但PFS仅为11.1个月,并不理想。这可能与入选患者基线治疗线数较多,样本量较少有关。
尽管如此,免疫联合PARP抑制剂仍被认为是很有前景的方案。目前开展的免疫治疗III期研究中多数方案仍联合了PARP抑制剂。期待未来数据的公布。
2. 联合化疗
PD-1/PD-L1抑制剂联合化疗的研究目前有4项,均入组铂耐药复发的患者。其中一项发表于2018IGCS的研究结果引人注目。此研究纳入42例铂耐药复发且小于三线治疗的患者,采用Pembrolizumab联合紫杉醇周疗的方案,PFS达到7.6个月,但其OS数据仍不十分理想,为13.4个月。
另一项研究联合Pembrolizumab和顺铂/吉西他滨,PFS为5.4个月,OS为14.2个月。免疫联合化疗治疗铂耐药患者是否真的有前景?从目前结果来看还不能十分确定。
3. 联合抗血管药物
免疫联合抗血管的研究刚刚起步。一项发表于JAMA oncology的II期研究探索Nivolumab联合贝伐珠单抗治疗晚期卵巢癌的疗效。入组的38例患者为12个月内复发,曾接受过1-3线治疗,其中20例为铂敏感复发,18例为铂耐药复发。结果显示此方案对铂敏感患者的ORR更高,为40%,铂耐药患者仅为14.7%;PFS为8.1个月,OS未达到。
另一项研究采用了免疫+抗血管+化疗的三联方案治疗难治性卵巢癌患者,仅公布了ORR为40%。
4. 联合其他免疫药物
NRG-GY003研究入组100例接受至少3种治疗方案的晚期患者,其中63%为铂耐药患者。采用Nivolumab单药或联合ipilimumab治疗。目前仅公布了ORR数据,联合治疗组数值上高于单药组(34.1% VS 12.2%)。
免疫联合治疗用于复发卵巢癌研究汇总
正在进行的III期临床研究
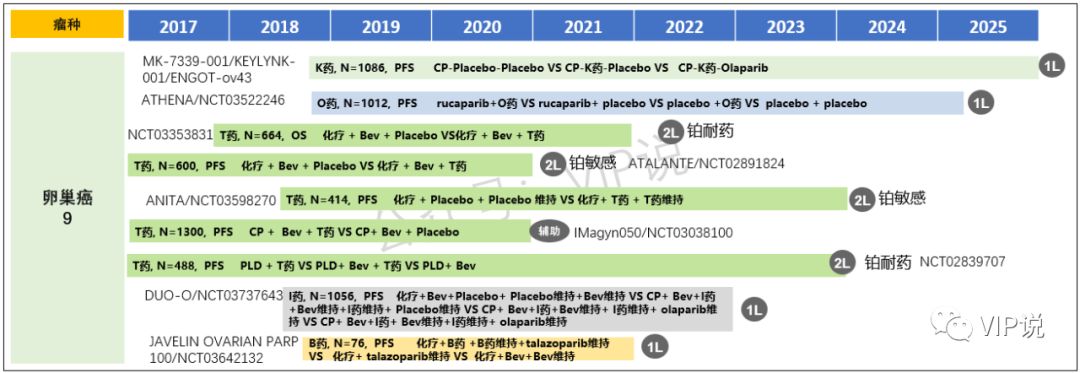
截止2019年底,已有9项PD-1/PD-L1抑制剂的III期研究正在进行中,包括nivolumab的ATHENA研究;Atezolizumab的ATALANTE研究、ANITA研究、IMagyn050研究;Durvalumab的DUO-O研究;Avelumab的JAVELIN OVARIAN PARP 100研究等,覆盖了术后辅助、一线、铂敏感复发和铂耐药复发等各类患者。这些研究采取治疗方案均很豪华,基本是三联甚至四联方案;最快在今年底就会有初步结果发布。
从III期研究的数目上可以领会各大跨国药企对卵巢癌免疫治疗的关注和期待。相比之下,国内PD-1抑制剂在卵巢癌领域目前只有数个小型II期研究开展。希望内资药企抓紧布局卵巢癌领域,早日为我国卵巢癌患者的治疗带来好消息。
卵巢癌领域正在进行的III期研究
版权声明:本网站所有注明来源“医微客”的文字、图片和音视频资料,版权均属于医微客所有,非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源:”医微客”。本网所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,转载仅作观点分享,版权归原作者所有。不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。 本站拥有对此声明的最终解释权。





发表评论
注册或登后即可发表评论
登录注册
全部评论(0)